【連載】被爆(ひばく)についての考え方 Vol.5「放射線検査の最適化」


記事の監修医師
【略歴】
熊本大学医学部卒業
【資格/役職】
放射線診断専門医 医学博士
株式会社ワイズ・リーディング 代表取締役兼CEO
医療法人社団 寿量会 熊本機能病院 画像診断センター長
熊本大学医学部 臨床教授
こんにちは、放射線技師として活動している高石です。
連載でお届けしている放射線シリーズ。
前回までは、放射線による被曝のお話でしたが、今回は、我々放射線技師がその被曝をできるだけおさえて検査を行う「放射線の最適化」についてお話したいと思います。
最適化とは?
医療被ばくにおいて重要なのは、「正当化」と「最適化」という考え方です。
正当化とは、前回の話で説明した放射線検査で被曝するリスクよりも放射線検査で得られる情報の便益(ベネフィット)の方が上回るものでなければ検査をすべきでないというものです。
最適化とは、検査内容や患者さんの体格に合わせて、正しく診断できる画質を担保した放射線量で、できるだけ放射線の量を低量で検査を行うことです。。
「正当化」と「最適化」の実現には、十分な知識を持つ専門家が必要であり、放射線科医と診療放射線技師がその役割を担っています。
ではこの最適化をどのように行っているかですが、
2020年4月1日に医療被ばくの適正管理を求めた改正医療法施行規則が施行され、より最適化について厳しく求められています。
医療被曝においては、線量限度と呼ばれる「これ以上被曝したらいけない基準値」というものがありません。放射線の量を抑えてしまうと、画質に影響を及ぼし、画像診断が出来ない可能性があるからです。放射線量が少ない場合、診断する為に必要な画像を提示できない可能性があるからです。そのため、同じ部位・同じ診断目的の検査でも医療機関ごとに放射線量が異なっていました。ICRPは医療被ばくにおける防護の最適化のツールとしてDRLの策定を推奨しました。
このDRLと比較して最適化を行っていきます。
DRLとは?
日本国内で放射線診断に用いられる放射線量を調査し、それらを集計して標準的な放射線量などを導き出したものです。放射線診療に関連する学会や団体などが連携し組織されている医療被ばく研究情報ネットワーク(J-RIME)によって取りまとめられています。
それぞれの検査について、各医療施設で使用している標準的な線量と比較し、DRL を超えている場合には撮影に用いる放射線量の見直しを行うことが求められます。このように各医療施設に線量の確認や見直しを促すことで、最適化を進めていくことがDRLの目的になります。
実際に行っている最適化
私の施設の防護の最適化を紹介します。
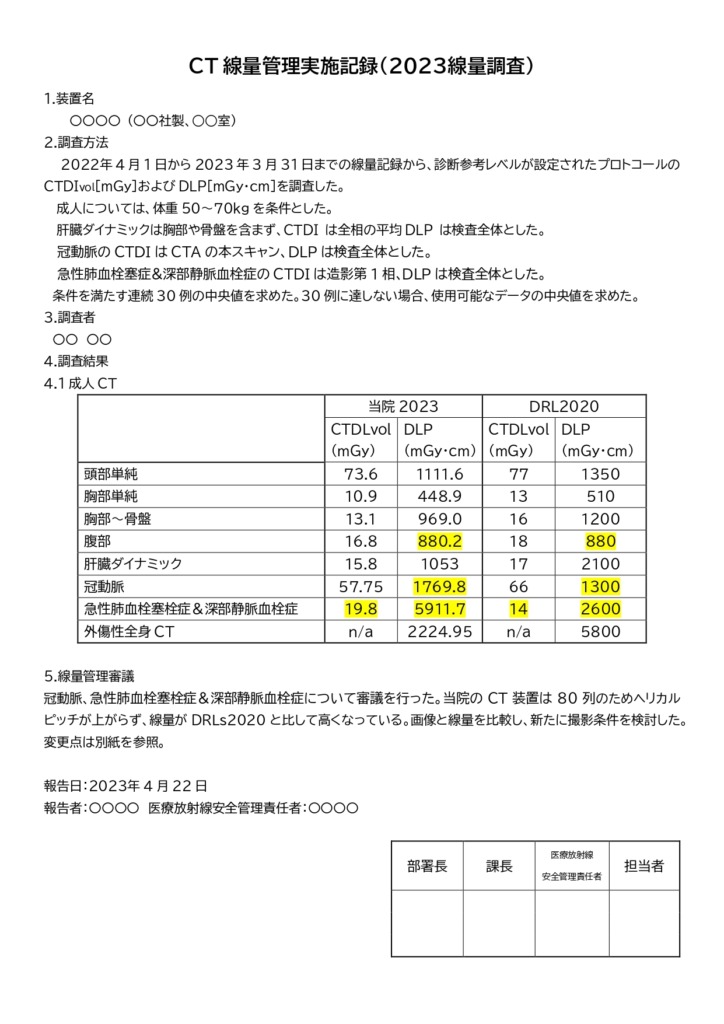
これは、2023年に調査したCT検査の資料になります。
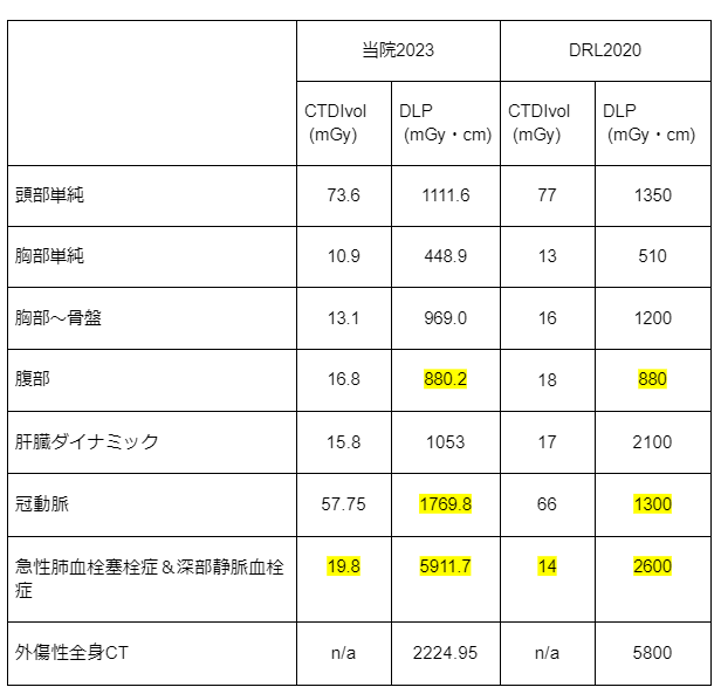
2022年4月~2023年3月の標準的な体重(50~70kg)の方の線量データを集計し、DRL2020と比較したものになります。
ここで注意していただきたいのはこのCTDIとDLPはCTの性能評価や放射線量を管理するためのもので、実際の被曝した量ではありません。
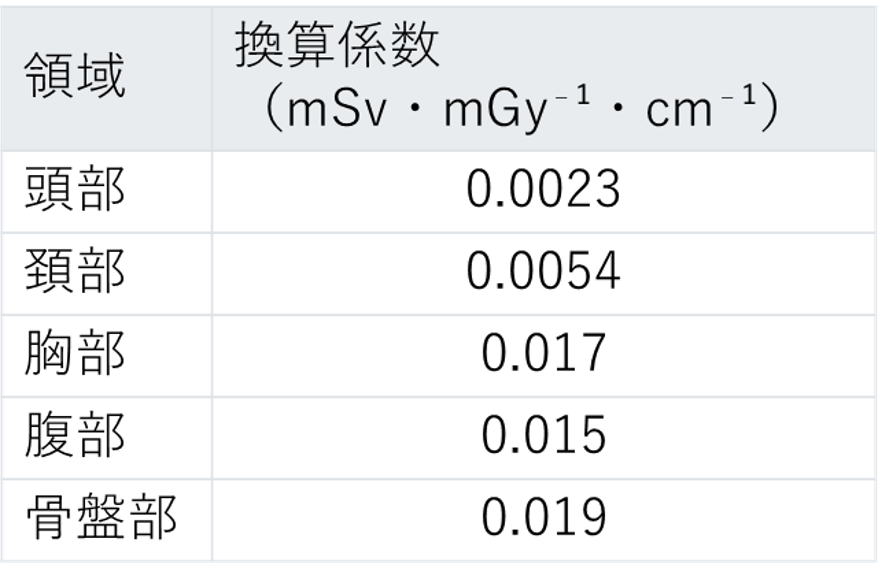
実際の被ばく線量を計算するにはそれぞれのDLPに下の部位ごとの係数をかけて算出する必要があります。
これを見ると2022年4月~2023年3月では冠動脈検査と急性肺血栓塞栓症&深部静脈血栓症の検査でDRLを超えた値になっているのがわかります。
この2つの検査の放射線量を検討する必要があり、放射線科医と医療放射線委員会会議を行い冠動脈検査と急性肺血栓塞栓症&深部静脈血栓症の検査を見直しました。
現在は、昨年よりも線量をおさえて検査を行っています。
放射線技師は、DRLと自施設の放射線量を比較し防護の最適化を行い、放射線検査で被曝する量をできるだけ少なくするように励んでいます。
今回は放射線検査の最適化についてお話しました。
次回は患者様から質問される点についてご紹介いたします。
