第10回ウェブラジエーション勉強会 ダイジェスト 第3弾 ―胸部大動脈瘤破裂―

記事の監修医師
【略歴】
熊本大学医学部卒業
【資格/役職】
放射線診断専門医 医学博士
株式会社ワイズ・リーディング 代表取締役兼CEO
医療法人社団 寿量会 熊本機能病院 画像診断センター長
熊本大学医学部 臨床教授
放射線技師の高石です。
第10回ウェブラジエーション勉強会へご参加いただきました皆さま、誠にありがとうございました。
今回は、勉強会の内容をダイジェスト版としてご紹介していきたいと思います。
第3弾は「胸部大動脈瘤破裂の画像診断」についてご紹介します。
放射線技師の皆様は、日頃の業務で遭遇する可能性が高い症例だと思います。
ぜひ最後までご覧ください。
症例3: 胸部大動脈瘤破裂
–患者情報-
90歳代 女性
普段のADLは自立しています。
10日程前から背部痛があり、近医を受診しました。
その際、胸部XPで左無気肺疑いとなり、胸腹部CT精査目的で検査紹介となり、CT検査を施行。
• CT所見
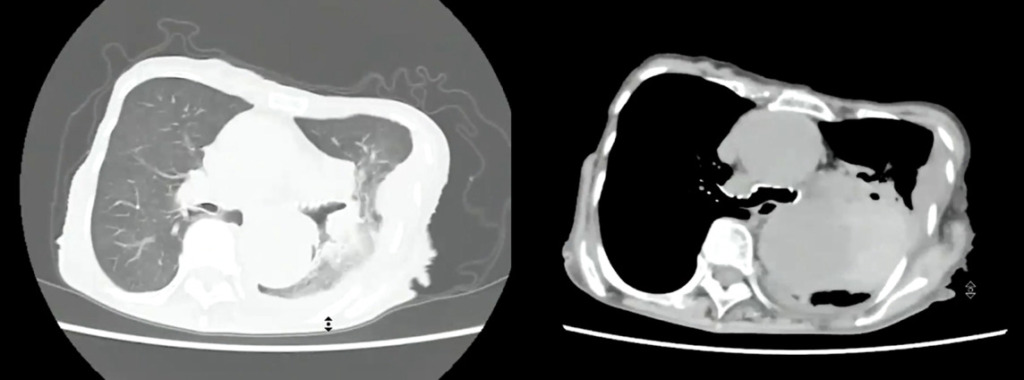
左肺に胸水を認めます。
大動脈が上行~下行まで拡張しています。
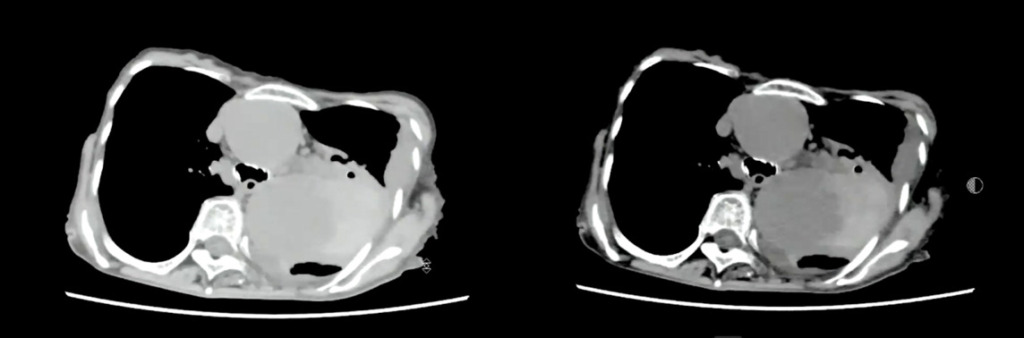
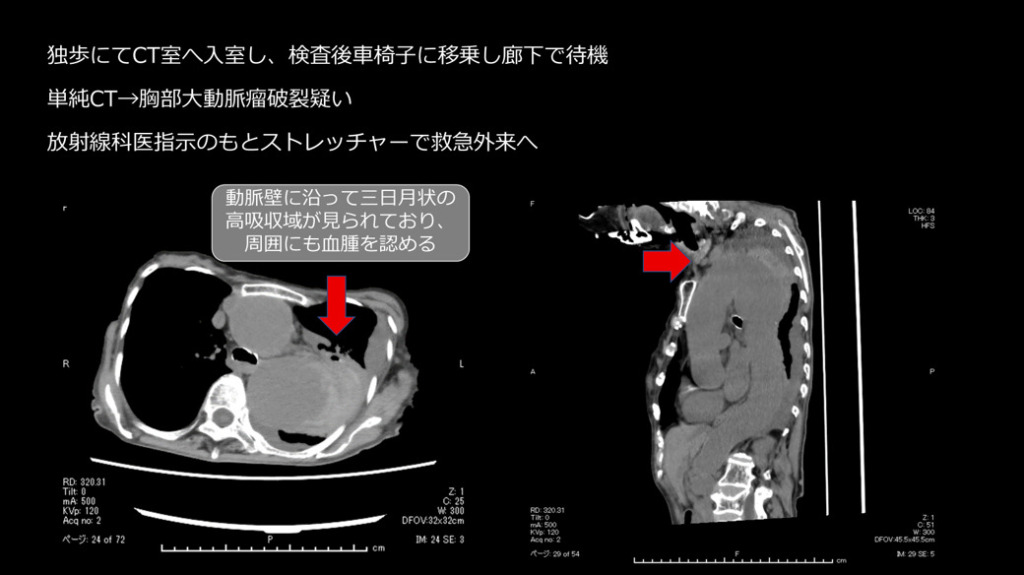
独歩にてCT室へ入室し、検査後車椅子に移乗し廊下で待機。(痛みを聞いても痛くはないと返事あり。)
単純CTで胸部大動脈瘤破裂疑いとなり、放射線科医指示のもとストレッチャーで救急外来へ移動しました。
紹介先にて造影CTを施行。
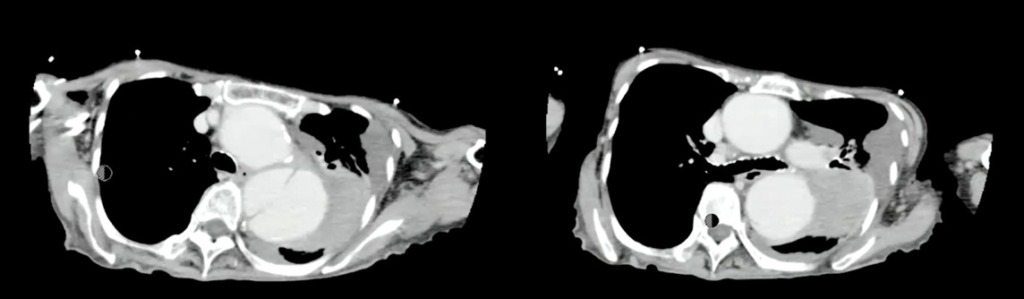
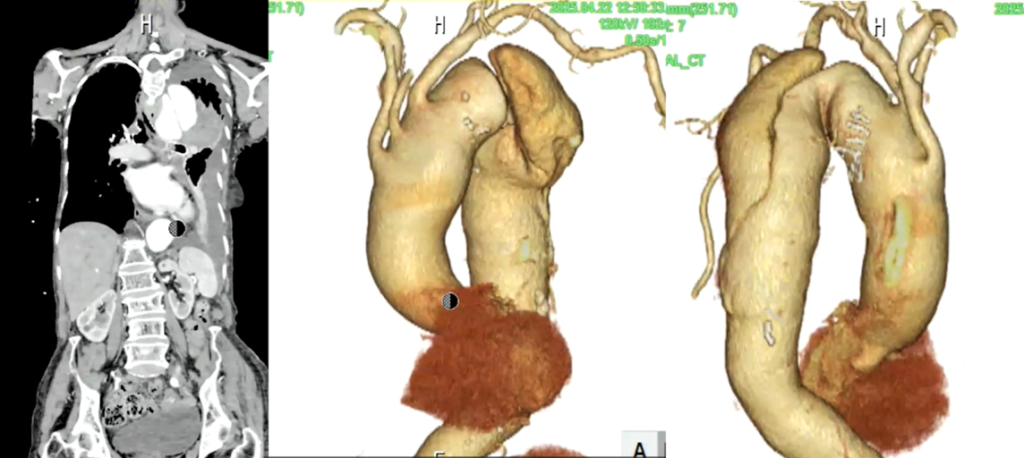
その後、治療目的で転院。
転院先で造影検査を行い、胸部大動脈破裂と大動脈解離StanfordBの診断となっています。
胸部大動脈の著明な拡張と、その周囲に高吸収域を認める(大動脈破裂、contained ruptureを示唆)。
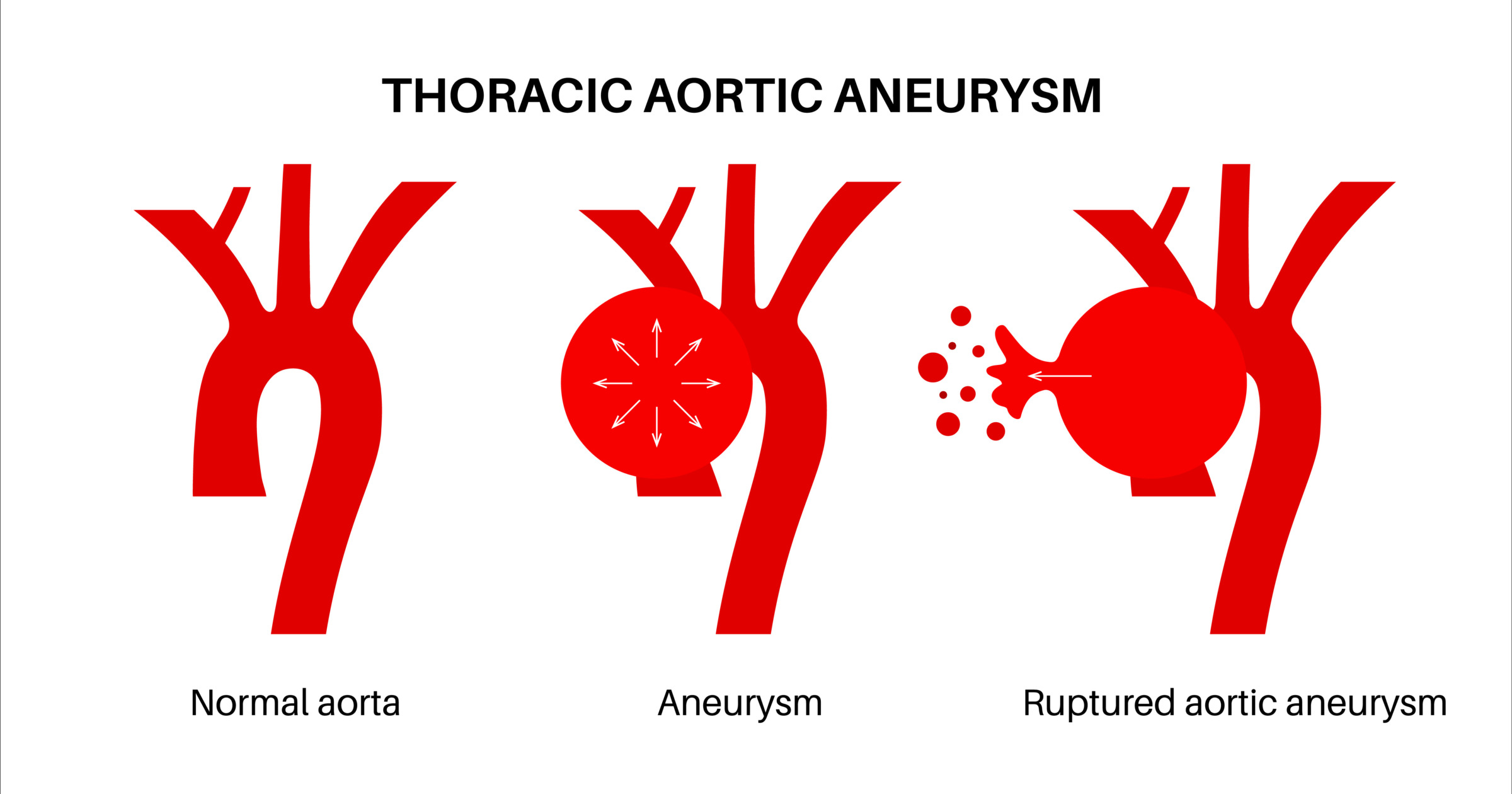
大動脈瘤の定義

大動脈瘤は 「大動脈の壁の一部が、全周性または局所性に拡大または突出した状態」と定義されています。
大動脈の正常径は,一般に胸部で3cm、腹部で2cmとされており、壁の一部が局所的に拡張した場合、または直径が正常径の1.5倍を超えて拡大した場合に「瘤」、それ以下では「瘤状拡張」と表現できます。
原因

病態

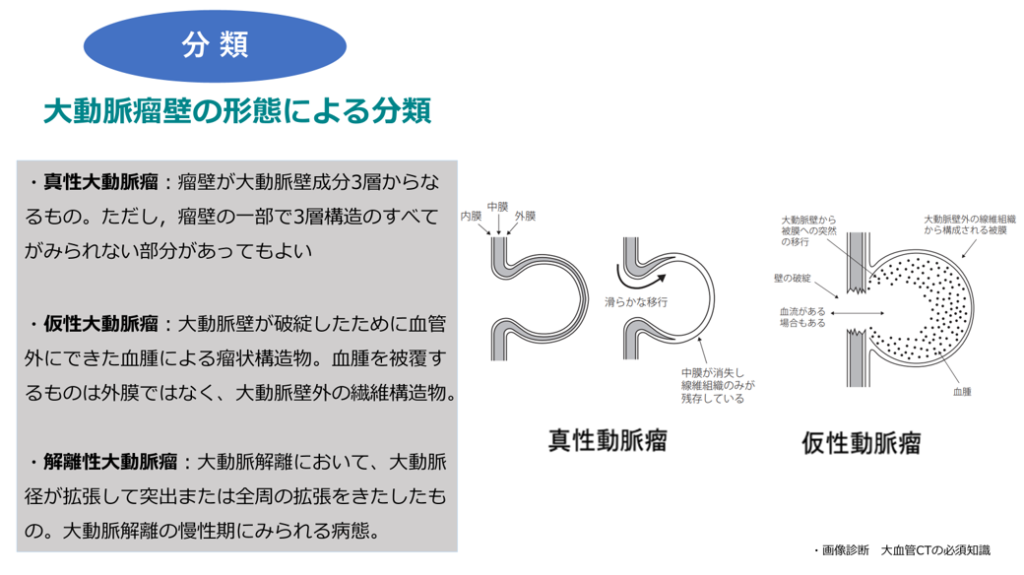
分類

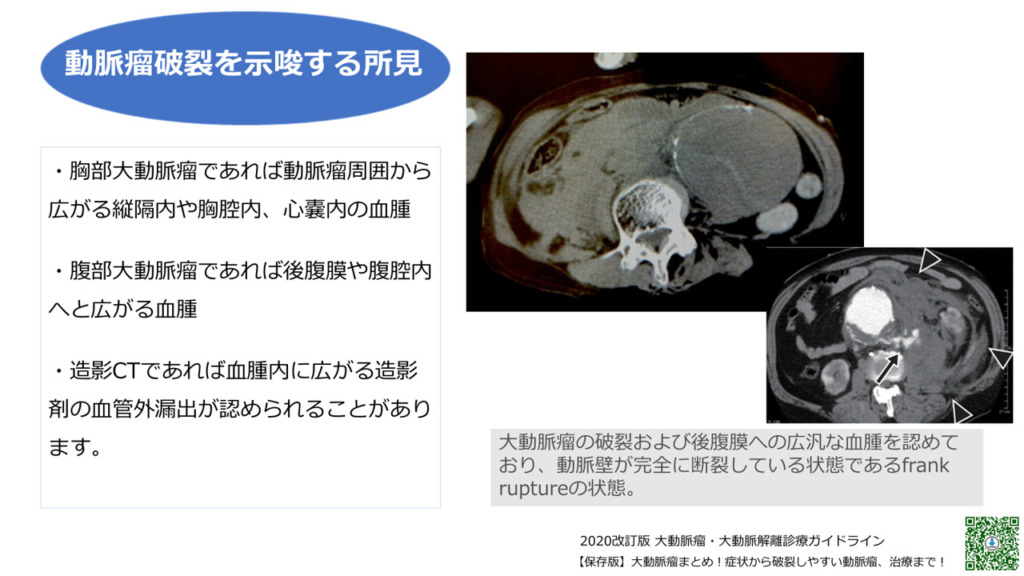
大動脈瘤所見

重要ポイント
技師の対応
大動脈瘤破裂は、動脈瘤が破裂し血管が破れて体腔に大量に出血し、血圧が急激に下がりショック状態になります。
急速に危険な状態に陥るため、緊急手術でしか救命できない場合がほとんどです。
今回の場合、CT室へ入室され自覚症状をあまり訴えられず、痛がる様子もなかった。しかし、大動脈破裂は危険度が高く、ショック状態になってもおかしくない状況だった。その際はCT撮影台からは降ろさずにストレッチャーを準備するなどして安静に移乗することも重要となります。
–中山先生のコメント-
大動脈が大きいのと周囲に高吸収域を認めます。high attenuating crescent signと言われるもので、
これを見た時には大動脈の破裂を疑うべきです。やっぱり寝台から下ろすのはちょっと良くないかなと思います。
大動脈というのは基本的に横断面では丸いものなので、この辺縁を追っかけていくと一部が突出っていうのは異常な突出なので、ここはもう出血・血種がここにできているんじゃないかなっというのは想像できると思います。
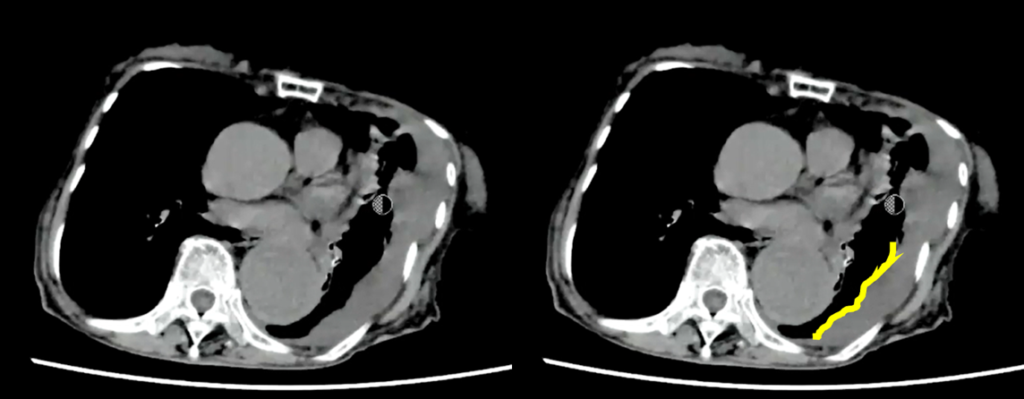
あと、胸水も普通の胸水とは違って凹凸状に、肺を押すような感じで、CT値も若干高いことから血性胸水なの かもしれないというのを推測することができます。
悩ましいのは患者さんが痛がってないことです。痛がっ てないし独歩できていると見た感じが重篤感がないという時にこのような画像であった時にどうするっていうのを判断を迫られるっていうのはある意味責任がある ところかなと思います。
この方は紹介先で手術適応外ということでした。
瘤の形と年齢、あとはもうすでに破れている状況であったので手術適応外であったと思います。
この症例はimpending ruptureではないんですよね 。もうすでに破れてるcontained ruptureに一致します。破れてるんだけど肺が押してるという状況です。もうすでに破れそう切迫破裂じゃなくてすでに破れてるという状況なので 、そういうのも合わせて手術適用ないという判断がされたと考えます。
放射線技師としてこういった症例を見つけたときの判断としては?
例えば、これは日勤帯だったので放射線科医と相談の上すぐ対応できたけど、これが夜間帯で来る可能性だって十分あるし休日に来ることだってあります。これを見た時に主治医に「大動脈瘤破裂を疑う所見です!」と言えるかどうかっていうところがまさしくSTAT画像報告になるわけであって、これをどう皆さんが報告までやれていけるかっていうとこが重要です。
というのも今回の症例の方がそのまま診察へ行った場合、院内で短時間で急変したかもしれない。
たまたま独歩で来られたかもしれないけども、検査して診察まで時間がかかったりするとその間に突然容態が急変するっていうことが起こり得る状況です。
検査を行った技師さんが1番情報を多く持っているので、大事なのはやっぱその画像をきっちり確認してそれから下ろしていいとか下ろすべきではないなどの判断するっていう作業が必要なのかなと思います。
こういう風なことはそれほどあることではないんですが、こういう時に、どう判断するかというとこも今後の技師さんの課題になっていくのではないかと思います。
主治医に報告するだけじゃなく、検査後どう誘導するか、行動するかっていうとこもすごく大事なことだと考えさせられる症例だと思います。
以上になります。
皆さん、いかがでしたでしょうか。
今回は、実際に臨床の現場で遭遇し得る症例を取り上げ、ポイントを整理してお届けしました。
これにて、第10回ウェブラジエーション勉強会のダイジェスト版を終了いたします。
次回も、多くの医療従事者の皆さまにご参加いただけますと幸いです。
